Dày thành ruột là một đặc điểm thường gặp trong chẩn đoán hình ảnh.
CT có thể hữu ích trong việc phân biệt các bệnh lý ruột.
Các đặc điểm quan trọng cần tìm kiếm là:
– Kiểu bắt thuốc (Enhancement pattern)
– Chiều dài đoạn ruột tổn thương (Length of involvement)
– Mức độ dày thành (Degree of mural thickening)
– Sự hiện rõ mạch máu mạc treo (Patency of the mesenteric vessels)
– Sự thay đổi mạc treo
– Thành phần trong lòng ruột (Lumen contents)
Hình 1. Dày thành ruột
Chiều dài đoạn ruột tổn thương
- Dày khu trú một đoạn dài < 5cm
Ung thư biểu mô tuyến (Adenocarcinoma) thường biểu hiện dưới dạng thành ruột dày lên một đoạn ngắn. Các đường bờ bên trong gồ lên (shouldering) không giống như trong viêm túi thừa (diverticulitis), mà nó sau đó sẽ thuôn nhọn lại (tapering) (hình 2).
- Dày khu trú một đoạn dài 5-10cm
Viêm túi thừa, bệnh Crohn và thiếu máu cục bộ thường biểu hiện dưới dạng đoạn tổn thương dài hơn một chút.
- Dày thành ruột một đoạn dài 10-30cm
Xem danh sách trong bảng bên dưới (hình 2). Hình ảnh cho thấy xuất huyết dưới niêm mạc (submucosal hemorrhage). Điều này chủ yếu thấy ở ruột non và tá tràng.
- Thiếu máu cục bộ
- Xuất huyết dưới niêm mạc
- Tia xạ (radiation)
- Nhiễm trùng
- Bệnh Crohn
- Lymphoma
- Dày thành ruột lan tỏa đoạn dài
Tổn thương của cả đại tràng và ruột non được thấy trong bệnh viêm ruột (IBD), phù nề và SLE.
- Viêm đại tràng và ruột non nhiễm trùng (infectious enterocolitis)
- Viêm loét đại tràng
- Phù nề thành ruột do giảm protein hoặc xơ gan
- Lupus ban đỏ hệ thống (SLE)
Hình 2. Chiều dài đoạn ruột tổn thương
TỔNG QUAN VỀ KIỂU BẮT THUỐC THÀNH RUỘT
Hình 3. Kiểu bắt thuốc thành ruột.
* Kiểu bắt thuốc thành ruột với đậm độ trắng (White)
- Bệnh viêm ruột cấp (acute IBD): do giãn mạch máu (vasodilatation) với sự tăng tưới máu cấp (acute hyperemia)
- Sốc ruột (Shock Bowel): Tổn thương mạch máu trong thành ruột
- Tái tưới máu sau thiếu máu cục bộ
- Xuất huyết
* Kiểu bắt thuốc thành ruột với đậm độ xám (Gray)
- Bệnh Crohn mạn tính
- Thiếu máu cục bộ
- Khối u (neoplasm)
* Kiểu bắt thuốc thành ruột với dấu bia bắn (Target) có đậm độ nước
- Tăng áp tĩnh mạch cửa (portal hypertension)
- Nhiễm trùng (infection)
- Shigella, Salmonella, E.Coli, CMV, Crypto
- Viêm đại tràng giả mạc (Pseudomemb.Colitis)
- AIDS
- Viêm loét đại tràng cấp
- Bệnh Crohn cấp
- Viêm manh tràng (typhlitis)
- AIDS
- Thiếu máu cục bộ
* Kiểu bắt thuốc thành ruột với dấu bia bắn (Target) có đậm độ mỡ
- Viêm loét đại tràng mạn tính
- Bệnh Crohn mạn tính
- Béo phì
- Hóa trị
- Bệnh Celiac
* Kiểu bắt thuốc thành ruột với đậm độ của khí (gas)
- Thiếu máu cục bộ
- Nhiễm trùng
- Chấn thương
- Các nguyên nhân lành tính:
- Bệnh lý mô liên kết
- IBD
- COPD
- Tắc ruột
- Giả khí trong thành ruột (pseudo-pneumatosis)
Kiểu 1: Kiểu bắt thuốc thành ruột với đậm độ trắng/tăng đậm độ (white attenuation)
Hình 4. Kiểu bắt thuốc thành ruột với đậm độ trắng
Có nhiều trường hợp sinh lý bệnh có thể gây ra kiểu bắt thuốc thành ruột với đậm độ trắng:
- Tăng bắt thuốc thành ruột được thấy do giãn mạch máu trong bệnh viêm ruột cấp.
- Tổn thương mạch máu trong thành ruột với thoát dịch vào mô kẽ trong sốc ruột. Giảm tưới máu dẫn đến tăng tính thấm và tăng bắt thuốc.
- Tụ máu trong thành (Intramural hematoma) được thấy trong chấn thương và điều trị với thuốc chống đông.
Hình 5. Thành ruột bắt thuốc bình thường.
Ruột bình thường sẽ tăng đậm độ, đặc biệt nếu chụp ở thì động mạch muộn, 35-40 giây sau khi tiêm thuốc cản quang.
Nếu thành ruột không dày, đây là hiện tượng bắt thuốc bình thường.
Khi có sự tăng bắt thuốc ở thành ruột dày, đôi khi rất khó phân biệt giữa kiểu tăng bắt thuốc với đậm độ màu trắng (white enhancement) và kiểu dấu hiệu bia bắn với đậm độ nước (water-target-sign).
Bệnh viêm ruột cấp (acute IBD)
Hình 6. Bệnh viêm ruột cấp
Đây là một bệnh nhân bị bệnh viêm ruột cấp (IBD).
Chú ý sự tăng bắt thuốc của một đoạn dài ruột non dày thành.
Đây là kết quả của tình trạng tăng tưới máu/sung huyết (hyperemia) do giãn mạch.
Lưu ý các mạch máu bị giãn ở phía bụng.
Sốc ruột
Hình 7. Sốc ruột với tăng bắt thuốc thành ruột. IVC bị xẹp (Slit-like) (mũi tên đỏ).
Ở những bệnh nhân bị sốc giảm thể tích, có sự phân bố lại lưu lượng máu.
Điều này có thể dẫn đến thành ruột tăng đậm độ bất thường như trong trường hợp bệnh nhân bị sốc mất máu này.
Lưu ý rằng một số quai ruột có kiểu bắt thuốc màu trắng (white pattern), trong khi những quai khác có dấu hiệu bia bắn với đậm độ nước.
Tĩnh mạch chủ dưới giống như cái khe (bị xẹp) là do giảm thể tích tuần hoàn (mũi tên đỏ).
Hình 8. Tuyến thượng thận tăng bắt thuốc trong sốc.
Do sự phân bố lại lưu lượng máu đến các cơ quan quan trọng, những bệnh nhân này có thể có tuyến thượng thận tăng bắt thuốc, vì các cơ quan này cần sản xuất adrenaline để kiểm soát tình trạng sốc.
Kiểu 2. Kiểu bắt thuốc thành ruột với đậm độ xám (gray attenuation)
Hình 9. Kiểu bắt thuốc thành ruột với đậm độ xám
Trong kiểu bắt thuốc đậm độ xám, thành ruột dày và mặc dù thuốc cản quang được tiêm đúng thì, nhưng thành ruột bắt thuốc kém và bạn không thể nhìn thấy các lớp khác nhau của thành ruột.
Kiểu bắt thuốc này được thấy trong bệnh Crohn xơ hóa mạn tính, thiếu máu cục bộ và khối u như ung thư biểu mô tuyến và lymphoma.
* Bệnh Crohn mạn tính
Hình 10. Thành ruột bắt thuốc kiểu đậm độ xám ở bệnh nhân bị bệnh Crohn mạn tính.
Đây là một bệnh nhân mắc bệnh Crohn mạn tính với sẹo co rút (cicatrization).
Ở những bệnh nhân này, thành ruột giống như tảng đá và những bệnh nhân này sẽ không đáp ứng với steroid hoặc các loại thuốc khác.
* Thiếu máu cục bộ mạc treo (Mesenteric Ischemia)
Thiếu máu cục bộ ruột thường ảnh hưởng đến đại tràng và thường gặp ở đại tràng góc lách (splenic flexure), đại tràng xuống và sigmoid.
Chủ yếu là do tình trạng lưu lượng thấp như sốc giảm thể tích hoặc suy tim sung huyết.
Đặc biệt ở người lớn tuổi bị dày thành ruột, bạn phải luôn đưa thiếu máu cục bộ vào danh sách chẩn đoán phân biệt.
Một nguyên nhân đặc biệt của thiếu máu cục bộ ở ruột non là tắc ruột quai kín, mà chúng ta sẽ thảo luận sau.
Hình 11. Thiếu máu cục bộ mạc treo.
Hình 12. Thành ruột bắt thuốc kiểu đậm độ xám ở bệnh nhân bị huyết khối tĩnh mạch mạc treo tràng trên (SMV).
Đây là một bệnh nhân bị thiếu máu cục bộ ruột do huyết khối (thrombosis) trong tĩnh mạch mạc treo tràng trên (SMV) (mũi tên đỏ).
Chú ý sung huyết tĩnh mạch mạc treo (mũi tên vàng).
Hình 13. Thành ruột bắt thuốc kiểu đậm độ xám ở bệnh nhân bị tắc ruột quai kín.
Đây là một bệnh nhân khác bị thiếu máu cục bộ của một đoạn lớn ruột non do tắc ruột quai kín.
Một đặc điểm quan trọng của tắc ruột quai kín là một dãy các quai ruột non bị giãn tỏa ra với mạch máu mạc treo hội tụ về một điểm ở trung tâm.
Các đặc điểm thiếu máu cục bộ trong tắc ruột quai kín cũng giống như ở những bệnh nhân có các nguyên nhân khác gây thiếu máu cục bộ mạc treo:
– Dày thành ruột
– Phù mạc treo
– Cổ trướng
– Sự bắt thuốc của thành ruột trong thiếu máu cục bộ có thể bình thường, tăng bắt thuốc do tái tưới máu hoặc có thể không bắt thuốc, như trong trường hợp này.
Hình 14. Đôi khi có thể hữu ích để xác định mức độ tăng bắt thuốc trên các mặt cắt tái tạo coronal lát cắt dày.
Điều này được chứng minh rõ ràng ở bệnh nhân này, nơi mà hỗng tràng (vùng màu xanh lá cây) bắt thuốc tốt, nhưng không bắt thuốc ở hồi tràng (vùng màu đỏ) do thiếu máu cục bộ.
Hình 15. Đây là một trường hợp khác của tắc ruột quai kín.
Lưu ý khác biệt về sự bắt thuốc giữa các quai ruột bình thường không giãn (mũi tên xanh) và các quai ruột bị nghẹt căng phồng (mũi tên đỏ).
Ở trung tâm là các mạch máu mạc treo bị xoắn (mũi tên vàng).
* Khối u (tumor)
Thành ruột bắt thuốc kiểu đậm độ xám với mất phân biệt các lớp khác nhau của thành ruột có thể được thấy trong các khối u khác nhau như ung thư biểu mô tuyến, di căn và GIST.
Lymphoma và các khối u thần kinh nội tiết như carcinoid thường cho thấy bắt thuốc nhiều hơn.
Hình 16. Đây là một bệnh nhân bị ung thư biểu mô tuyến (adenocarcinoma) ở đại tràng sigma.
Kiểu 3: Kiểu bắt thuốc thành ruột với dấu bia bắn (Target) có đậm độ nước
Kiểu bắt thuốc phổ biến nhất là dấu hiệu bia bắn với đậm độ nước.
Hình 17. Kiểu bắt thuốc thành ruột với dấu bia bắn (Target) có đậm độ nước
Hình 18. Dấu hiệu bia bắn là do niêm mạc và lớp cơ (muscularis propria) tăng bắt thuốc và lớp dưới niêm mạc phù nề ở giữa.
* Viêm đại tràng giả mạc (Pseudomembranous colitis)
Viêm đại tràng giả mạc (đôi khi được gọi là viêm đại tràng difficile) là bệnh viêm đại tràng, chủ yếu do vi khuẩn Clostridium difficile gây ra, do sự phát triển quá mức của vi khuẩn trong đại tràng ở những bệnh nhân được điều trị bằng kháng sinh phổ rộng.
Hình 19. Viêm đại tràng giả mạc với giãn đại tràng sigma.
Có dịch ổ bụng và tăng bắt thuốc thành ruột với phù dưới niêm mạc và phù ở mạc treo đại tràng. Quai ruột giãn ở vùng bụng dưới bên phải thực tế là đại tràng sigma giãn và di chuyển sang.
Chẩn đoán được thực hiện bằng cách kiểm tra sự hiện diện của độc tố C. difficile trong phân hoặc sự có mặt của vi khuẩn C. difficile.
Nội soi phát hiện giả mạc trên niêm mạc đại tràng hoặc trực tràng từng được sử dụng để chẩn đoán viêm đại tràng giả mạc trước khi có các xét nghiệm và CT nói trên.
Các yếu tố nguy cơ gây ra viêm đại tràng giả mạc:
– Kháng sinh phổ rộng
– Sau phẫu thuật, sốc, bỏng
– Ngừng tim
– Trước vị trí tắc nghẽn đại tràng
– Hội chứng ure huyết tán huyết (HUS), viêm đại tràng thiếu máu cục bộ, urê huyết
– Bệnh bạch cầu, lymphoma, AIDS
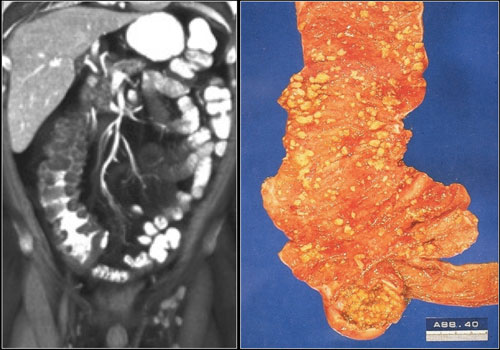
Hình 20. Viêm đại tràng giả mạc
Hình 21. Viêm đại tràng giả mạc
Bệnh nhân bị tiêu chảy, đau bụng và sốt do độc tố của vi khuẩn tiết ra. Bệnh có thể là biến chứng của phình đại tràng nhiễm độc.
Hình 22. Viêm đại tràng giả mạc.
Các đặc điểm trên CT:
– Dày thành theo chu vi và lan tỏa với phù nề dưới niêm mạc.
– Các ngấn đại tràng hiện rõ.
– Dày thành polyp lệch tâm (Eccentric polypoid wall thickening).
– Đường bờ trong lòng ruột không đều.
– Thuốc cản quang đường uống có thể bị đọng lại giữa các nếp gấp dày tạo ra các xoang.
* Tăng áp lực tĩnh mạch cửa (Portal hypertension)
Tăng áp tĩnh mạch cửa là một nguyên nhân khác của dấu hiệu hình bia bắn với đậm độ nước (water target sign).
Khi bệnh nhân bị tăng áp tĩnh mạch cửa, áp lực tăng lên sẽ truyền đến đại tràng phải.
Điều này dẫn đến việc tạo ra các chất trung gian gây viêm và tăng sản xuất oxit nitơ, làm tổn thương mô, gây viêm đại tràng bên phải đơn độc.
Hình 23. Tăng áp tĩnh mạch cửa
Các đặc điểm gồm:
– Xơ gan – bờ gan không đều
– Giãn tĩnh mạch và lách to
– Cổ trướng
– Viêm đại tràng bên phải
– Phình động mạch gan
Chẩn đoán phân biệt:
– Tăng áp tĩnh mạch cửa
– Viêm đại tràng nhiễm trùng
– Viêm đại tràng do thiếu máu cục bộ
* Viêm phúc mạc nhiễm khuẩn nguyên phát (Spontaneous bacterial peritonitis)
Bệnh nhân tăng áp tĩnh mạch cửa và viêm đại tràng bên phải có nguy cơ xuất hiện viêm phúc mạc nhiễm khuẩn nguyên phát.
Hình 24. Viêm đại tràng phải ở bệnh nhân xơ gan và tăng áp tĩnh mạch cửa. Hình ảnh nội soi của các bệnh nhân khác nhau bị viêm đại tràng phải.
Ở những bệnh nhân này có giãn mạch máu ở đại tràng phải.
Viêm đại tràng lan tỏa có thể được thấy với niêm mạc đỏ, tạo hạt và dễ vỡ, giống như viêm loét đại tràng.
Các nguyên nhân sau đây làm cho những bệnh nhân này có nguy cơ xuất hiện viêm phúc mạc nhiễm khuẩn nguyên phát:
– Phân trong lòng ruột
– Tăng áp tĩnh mạch cửa
– Tăng tính thấm của thành ruột dẫn đến vi khuẩn di chuyển qua thành đại tràng vào dịch ổ bụng.
* Viêm manh tràng (Typhlitis)
Viêm manh tràng cũng có dấu bia bắn với đậm độ nước.
Viêm manh tràng là tình trạng viêm hoại tử ở manh tràng, thường thấy ở bệnh nhân giảm bạch cầu trung tính (neutropenia) do bệnh bạch cầu cấp, AIDS hoặc thiếu máu bất sản.
Có hiện tượng phù nề và loét xuyên thành, có thể gây thủng (perforation).
Các vi sinh vật có liên quan là: Pseudomonas, Candida, CMV và E. Coli.
Hình 25. Viêm manh tràng ở bệnh nhân giảm bạch cầu trung tính.
Những bệnh nhân này bị sốt, tiêu chảy ra máu và nước, giảm bạch cầu trung tính.
Giảm bạch cầu trung tính là số lượng bạch cầu trung tính thấp bất thường, một loại bạch cầu giúp chống lại nhiễm trùng, đặc biệt là do vi khuẩn và nấm gây ra.
Khi giảm bạch cầu nặng – ít hơn khoảng 500 tế bào trên mỗi microlit máu – vi khuẩn thường có trong miệng và đường tiêu hóa có thể gây nhiễm trùng.
* Viêm đại tràng do nhiễm khuẩn (Infectious Colitis)
Đại tràng phải:
– Salmonella
– Shigella
– Campylobacter
– Yersinia enterocolitica
Viêm đại tràng lan tỏa
– E coli
– CMV
– Cryptococcus
Đại tràng trái và đại tràng sigma-trực tràng:
– Bệnh sán máng (Schistosomiasis)
Đại tràng sigma-trực tràng:
– HSV
– Bệnh lậu (Gonorrhea)
Hình 26. Viêm đại tràng do CMV.
Hình 27. Viêm đại tràng do thiếu máu cục bộ
Ở những bệnh nhân trẻ tuổi bị viêm đại tràng do thiếu máu cục bộ thường do chấn thương hoặc viêm mạch máu.
Đây là hình ảnh của một bệnh nhân trẻ mắc bệnh Lupus ban đỏ (SLE).
Có kiểu bắt thuốc với đậm độ xám của toàn bộ đại tràng bên trái.
Kiểu 4. Kiểu bắt thuốc thành ruột với dấu bia bắn có đậm độ mỡ (Fat target sign)
Mỡ dưới niêm mạc (Submucosal fat) lần đầu tiên được báo cáo ở bệnh nhân bị viêm loét đại tràng mãn tính và bệnh Crohn. Sau đó, mỡ dưới niêm mạc thường thấy ở bệnh nhân béo phì, đặc biệt là ở đại tràng ngang và đại tràng xuống.
Bây giờ nguyên nhân phổ biến nhất của dấu bia bắn với đậm độ mỡ là béo phì.
Sự tích tụ mỡ dưới niêm mạc nhanh chóng có thể thấy ở bệnh nhân được điều trị bằng hóa trị (chemotherapy).
Hình 28. Dấu hình bia đậm độ mỡ của thành ruột.
Hình 29. Đây là một bệnh nhân mắc bệnh Crohn và có dấu hình bia đậm độ mỡ của thành ruột.
17% bệnh nhân mắc bệnh Crohn có mỡ dưới niêm mạc ở đoạn cuối hồi tràng và đại tràng lên. Điều này phụ thuộc vào thời gian của bệnh.
Hình 30. Bệnh celiac
Mỡ dưới niêm mạc thường thấy ở bệnh nhân mắc bệnh celiac.
Đặc biệt nếu có mỡ đơn độc trong tá tràng hoặc ở đoạn gần hỗng tràng, điều đó rất đáng nghi ngờ về bệnh celiac.
Những bệnh nhân này cũng có nhiều nếp gấp ở hồi tràng rõ hơn so với hỗng tràng, điều này ngược lại với đặc điểm bình thường.
Phân ở những bệnh nhân này có thể chứa nhiều mỡ hơn (mũi tên xanh).
Hình 31.
Làm thế nào khi thấy mỡ dưới niêm mạc?
Ở bệnh nhân không có tiền sử bệnh lý viêm ruột (IBD), dấu hình bia đậm độ mỡ có thể liên quan đến thể trạng cơ thể của bệnh nhân.
Ở bệnh nhân khó chịu ở bụng với mỡ ở tá tràng và đoạn gần hỗng tràng hoặc phân có mỡ: gợi ý bệnh celiac.
Ở bệnh nhân có các triệu chứng cấp gợi ý bệnh lý viêm ruột cấp tính và mạn tính
Nếu chỉ có liên quan đến đoạn cuối hồi tràng thì nghi ngờ bệnh Crohn.
Kiểu 5: Khí trong thành ruột (Pneumatosis)
Đặc điểm đáng lo ngại nhất là khí trong thành ruột.
Khí trong thành ruột được gọi là pneumatosis intestinalis (Gas within the bowel wall).
Khí trong thành ruột được thấy trong các trường hợp nặng ở bệnh nhân bị thiếu máu cục bộ và sắp bị thủng ruột, những bệnh nhân này cần được điều trị ngay lập tức.
Tuy nhiên, khí trong thành ruột cũng có thể được thấy như một phát hiện tình cờ ở bệnh nhân không có triệu chứng đau bụng.
Cuối cùng khí kế cận thành ruột có thể giống với khí trong thành ruột. Điều này được gọi là giả khí trong thành ruột (pseudopneumatosis).
Vì vậy, câu hỏi đầu tiên là chúng ta thấy khí trong thành ruột và hãy tìm hiểu xem tình trạng lâm sàng của bệnh nhân là gì.
Diễn biến lâm sàng nói chung là lành tính khi khí trong thành ruột phát hiện tình cờ, ví dụ như khi nó xảy ra ở bệnh nhân bị bệnh phổi tắc nghẽn.
Hình 32. Các nguyên nhân có khí trong thành ruột.
* Giả khí trong thành ruột (pseudopneumatosis)
Đầu tiên hãy bắt đầu với dấu hiệu giả khí trong thành ruột, vì có thể nhầm lẫn giữa khí trong lòng ruột bình thường với khí trong thành ruột.
Đặc biệt là ở manh tràng và đại tràng lên, các bóng khí nhỏ có thể nằm giữa các mảnh vụn phân và niêm mạc.
Hình 33. Trong trường hợp này, chúng tôi khá chắc chắn rằng khí ở trong lòng ruột mà không phải là trong thành ruột.
Hình 34.Trong trường hợp này thì khó chẩn đoán hơn.
Sự sắp xếp theo đường thẳng của các bóng khí làm nó bị nghi ngờ là khí trong thành ruột. Tuy nhiên, các bóng khí này nằm giữa các mảnh vụn phân và thành ruột.
Trong những trường hợp này, bạn phải xem xét kỹ tất cả các hình ảnh và trên các cửa sổ khác nhau. Đặc biệt chú ý đến thành ruột phía đối diện, nơi phân không tiếp xúc với niêm mạc và sẽ không nhìn thấy các bóng khí.
Dấu tràng hạt (String of pearls sign)
Hình 35. Giả khí trong thành ruột ở bệnh nhân bị tắc ruột non
Hình ảnh CT cho thấy giãn ruột non.
Ở những bệnh nhân này, các nếp gấp (folds) của ruột non hoặc các ngấn đại tràng (valvulae conniventes) sẽ mở rộng và các bóng khí sẽ bị mắc kẹt giữa các nếp/ngấn của thành ruột nằm về phía bụng.
Trên phim chụp X-quang bụng theo chiều ngang, dấu hiệu này được gọi là dấu tràng hạt.
Hình 36. Đây là hình ảnh khác của tắc ruột non với dấu tràng hạt.
Hình 37a,b. Ban đầu thấy hình ảnh này thực sự giống với khí trong thành ruột ở bệnh nhân có đại tràng lên giãn lớn do khối u gây tắc nghẽn.
Lưu ý các bóng khí có thể thấy sắp xếp theo hình tròn và cũng được thấy trên phần không phụ thuộc theo trọng lực của thành ruột (mũi tên xanh).
Tuy nhiên, khi chúng ta nhìn sang hình có mũi tên màu vàng, rõ ràng là các bóng khí này chỉ được thấy ở giữa thành ruột và chất chứa trong ruột. Nhìn vào vị trí (mũi tên màu vàng), nơi có mức khí-dịch, thì sẽ thấy không có các bóng khí trong thành ruột tại phần không phụ thuộc trọng lực của thành ruột (thành ruột ở phía bụng).
Vì vậy, đây là một trường hợp khác của giả khí trong thành ruột. Tuy nhiên, tình trạng ruột như vậy là không tốt và cần được lưu thông. Sự tích tụ các bóng khí giữa niêm mạc và các chất chứa trong ruột chỉ có thể xảy ra ở ruột đã mất nhu động bình thường do tắc nghẽn kéo dài và nặng.
Khí tĩnh mạch cửa (Portal venous gas)
Bây giờ chúng ta hãy tiếp tục với một số bệnh nhân có khí trong thành ruột.
Hình 38. Đây là một bệnh nhân không có triệu chứng nghi ngờ gì về chẩn đoán khí trong thành ruột.
Việc xác định khí trong mạc treo hoặc tĩnh mạch cửa là dấu hiệu gợi ý có khí trong thành ruột.
Những bệnh nhân này không chỉ có nguy cơ thiếu máu cục bộ và thủng ruột mà còn có nguy cơ nhiễm khuẩn huyết (sepsis).
Khí tĩnh mạch cửa là một dấu hiệu hình ảnh đáng lo ngại và có liên quan đến tỷ lệ tử vong cao.
Việc sử dụng CT ngày càng nhiều giúp xác định các nguyên nhân không đe dọa đến tính mạng khi có khí trong tĩnh mạch cửa, trong đó thì viêm túi thừa (diverticulitis) là phổ biến nhất.
Hình 39. Đây là một bệnh nhân có khí trong thành ruột lan tỏa và khí trong tĩnh mạch cửa. Thiếu máu cục bộ ruột được thấy khi phẫu thuật.
Khí trong tĩnh mạch cửa phải được phân biệt với khí trong đường mật, tiếng Anh gọi là pneumobilia.
Đôi khi có thể thấy mức khí-dịch trong tĩnh mạch cửa.
Khí tĩnh mạch cửa nằm ở ngoại vi trong gan, ngược với khí trong đường mật thường nằm ở trung tâm hơn.
Hình 40. Khí đường mật (Pneumobilia): khí đường mật trong gan và ống mật chủ (mũi tên).
Trong trường hợp này, rõ ràng là có khí nằm trong đường mật. Khí nằm ở trung tâm của gan và chúng ta cũng thấy khí trong ống mật chủ (mũi tên vàng).
Hình 41.
Tắc ruột là nguyên nhân phổ biến của khí trong thành ruột.
Đây là một bệnh nhân có khí trong thành manh tràng và đại tràng lên do tắc nghẽn bởi ung thư đại tràng sigma (mũi tên).
Khí trong thành ruột cho thấy ruột sắp bị thủng.
Hình 42. Đây là một bệnh nhân khác có khí trong thành ruột do tắc ruột.
Sau khi lưu thông ruột thì thành manh tràng trở lại bình thường.
Khí trong thành ruột do chấn thương (Pneumatosis due to trauma)
Chấn thương là một nguyên nhân phổ biến của khí trong thành ruột.
Rách (Laceration) niêm mạc do phẫu thuật miệng nối (anastomotic surgery) hoặc thao tác đặt ống thông có thể dẫn đến khí đi vào lớp dưới niêm mạc.
Hình 43. Ở bệnh nhân này, việc đặt ống thông nuôi ăn dẫn đến khí trong thành ruột non.
Hình 44. Trường hợp này là một bệnh nhân có khí trong thành ruột sau khi mở thông dạ dày qua nội soi (percutaneous endoscopic gastrostomy-PEG). Đây là thủ thuật trong đó một ống PEG được đưa vào dạ dày qua thành bụng để nuôi ăn khi ăn qua đường miệng là không đủ.
Chú ý các dấu hiệu sau:
– Khí tĩnh mạch cửa (mũi tên vàng)
– Ống PEG (vòng tròn đỏ)
– Khí trong thành dạ dày và ruột non (mũi tên đỏ)
Hình 45a,b,c,d,e. Đây là một trường hợp lạ cho thấy mọi thứ có thể khó khăn khi chẩn đoán và các dấu hiệu trên không phải lúc nào cũng đúng.
Bệnh nhân này bị nhiễm khuẩn huyết và dựa trên kết quả siêu âm, chẩn đoán áp xe sau phẫu thuật cắt túi mật. Chụp CT đã được thực hiện để chuẩn bị cho việc dẫn lưu áp xe qua da dưới hướng dẫn của CT (vòng tròn màu đỏ).
Hình ảnh đầu tiên thấy khí trong tĩnh mạch cửa. Có một ống thông nuôi ăn nằm trong tá tràng.
Có khí trong thành ruột lan tỏa (mũi tên đỏ).
Mũi tên đỏ cong cho thấy các điểm đánh dấu đã được đặt để chuẩn bị dẫn lưu dưới hướng dẫn của CT.
Dựa trên các đặc điểm này, bệnh nhân được chuyển mổ để phẫu thuật mở bụng cấp cứu vì nghi ngờ thiếu máu cục bộ ruột.
Khi phẫu thuật, ruột bị căng phồng nhưng không có dấu hiệu thiếu máu cục bộ.
Áp xe đã được phẫu thuật dẫn lưu và bệnh nhân diễn tiến tốt.
Cuối cùng, người ta kết luận rằng khí trong thành ruột có lẽ là do tổn thương niêm mạc do ống thông nuôi ăn.
Nhưng trường hợp lạ này bạn không nên nhầm lẫn. Các đặc điểm CT này sẽ luôn luôn được nghi ngờ là có thiếu máu cục bộ ở ruột và cần phẫu thuật cấp cứu trong bối cảnh lâm sàng thích hợp như trong trường hợp này.
Khí trong thành ruột phát hiện tình cờ (Incidental pneumatosis)
Hình 46. Đây là hình ảnh của một bệnh nhân không có bất kỳ triệu chứng nào ở bụng. Có khí trong thành ruột, được coi là một phát hiện tình cờ. Khí trong thành ruột không triệu chứng có thể gặp ở bệnh nhân bị hen phế quản và COPD.
Khí trong thành ruột do thiếu máu cục bộ mạc treo (Pneumatosis in mesenteric ischemia)
Khí trong thành ruột đôi khi được thấy trong thiếu máu cục bộ mạc treo và là dấu hiệu của thủng và hoại tử sắp xảy ra.
Hình 47. Ở bệnh nhân này có tắc động mạch mạc treo tràng trên (mũi tên đỏ). Điều này dẫn đến thiếu máu cục bộ ở đại tràng phải kèm theo khí trong thành ruột. Chú ý khí tĩnh mạch cửa kín đáo ở thùy gan trái (mũi tên vàng).
Mức độ dày thành ruột (Degree of mural thickening)
Các bệnh lý làm dày thành ruột nhiều nhất là bệnh Crohn và viêm đại tràng giả mạc (Pseudomembranous colitis-PMC).
Hình 48. Mức độ dày thành ruột.
Các bất thường mạc treo (Mesenteric abnormalities)
Sự hiện rõ của mạch máu mạc treo (Patency of the mesenteric vessels)
Những nguyên nhân gây thiếu máu cục bộ ruột là tắc động mạch, huyết khối tĩnh mạch, nghẹt ruột và tình trạng lưu lượng thấp.
Hình 49. Hình ảnh cho thấy một đoạn lớn hồi tràng bắt thuốc kém (mũi tên vàng). Trong mạc treo có phù nề và sung huyết tĩnh mạch. Các đặc điểm này cho thấy thiếu máu cục bộ. Lưu ý huyết khối trong tĩnh mạch mạc treo tràng trên (mũi tên đỏ).
Những thay đổi của mạc treo
Trong mạc treo, chúng ta tìm kiếm:
– Lớn hạch bạch huyết
– Phù nề và sung huyết mạch máu
– Hình thành lỗ dò ở ruột
Hình 50 cho chúng ta thấy một lỗ dò giữa ruột non và đại tràng ở một bệnh nhân bị bệnh Crohn.
Hình 50. Hình thành lỗ dò ở bệnh nhân bị bệnh Crohn.
Phù nề mạc treo (Mesenteric edema)
Phù nề mạc treo kết hợp với dày thành ruột gặp ở:
– Thiếu máu cục bộ
– Bệnh lý viêm ruột (IBD), đặc biệt là bệnh Crohn
Hình 51. Những hình ảnh này là của một bệnh nhân bị tắc ruột non quai kín.
Chú ý các quai ruột non có thành dày ở bụng trên bên phải (mũi tên vàng).
Tình trạng phù nề mạc treo (mũi tên đỏ) cho thấy áp lực tĩnh mạch tăng do nghẹt ruột (strangulation).
Sung huyết mạch máu (Engorgement of vessels)
Hình 52. Áp lực tĩnh mạch tăng do nghẹt ruột cũng dẫn đến sung huyết tĩnh mạch (mũi tên vàng). Bệnh nhân này cũng bị tắc ruột quai kín với hình ảnh bắt thuốc thành ruột màu xám của các quai ruột bị nghẹt (mũi tên đỏ). Lưu ý sự bắt thuốc bình thường của ruột non trước chỗ tắc (mũi tên xanh).
Hình 53. Một bệnh nhân khác bị thiếu máu cục bộ ruột và phù nề mạc treo lan tỏa. Khi phẫu thuật thấy toàn bộ ruột non bị hoại tử.
Các thành phần trong lòng ruột (Lumen contents)
Các thành phần trong lòng ruột gợi ý:
– Phân trong ruột non cho thấy tắc ruột lâu ngày
– Máu trong lòng ruột cho thấy có xuất huyết tiêu hóa
– Mỡ trong lòng đại tràng đôi khi được thấy trong bệnh celiac.
Hình 54. Dấu hiệu phân trong ruột non. Mũi tên màu vàng cho thấy dấu hiệu phân trong ruột non ở bệnh nhân bị tắc ruột non.
Hình 55. Xuất huyết đường tiêu hóa.
Ở đây bệnh nhân có thành phần trong ruột đậm độ cao cho thấy xuất huyết đường tiêu hóa.
Hình 56. Thành phần mỡ trong ruột ở bệnh nhân bị bệnh celiac.
TÀI LIỆU THAM KHẢO
CT-pattern of Bowel wall thickening từ trang Radiology Assistant
BS. LÊ THỊ NY NY – BV Nguyễn Tri Phương
Làm việc tại Anhvanyds
Để lại một phản hồi Hủy